Esté atento a los síntomas
Los casos confirmados de la enfermedad del coronavirus 2019 (COVID-19) reportan síntomas que varían de leves a enfermedad grave y muerte.
Estos síntomas pueden aparecer entre 2 a 14 días después de la exposición (con base en la información sobre periodos de incubación de los virus MERS-CoV).
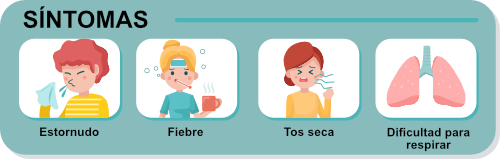
- Fiebre
- Tos seca
- Dificultad para respirar
- También puedes presentar estornudos
- Dificultad para respirar
- Dolor o presión persistente en el pecho
- Confusión o dificultad para estar alerta que no haya tenido antes
- Coloración azulada en los labios o el rostro
*Esta lista no incluye todo. Consulte a su proveedor de servicios médicos por cualquier otro síntoma grave o que lo preocupe.
Llame al 911 si tiene una emergencia médica: informe al operador que tiene, o cree que podría tener, COVID-19. De ser posible, colóquese una cubierta de tela para cara antes de que llegue el personal de servicios médicos.
Medidas para ayudar a prevenir la propagación del COVID-19 si está enfermo
Siga los pasos a continuación: si está enfermo con COVID-19 o cree que podría tener esta enfermedad, siga los pasos a continuación para cuidarse a sí mismo y ayudar a proteger a otras personas de su hogar y comunidad.
- Quédese en casa, excepto para conseguir atención médica
- Permanezca en el hogar. La mayoría de las personas con COVID-19 tienen una enfermedad leve y puedan recuperarse en casa sin atención médica. No salga de su casa, excepto para buscar atención médica. No visite áreas públicas.
- Descanse y manténgase hidratado.
- Manténgase en contacto con su médico.
- Llame antes de recibir atención médica.
- Asegúrese de obtener atención médica si tiene problemas para respirar o tiene algún signo de advertencia de emergencia, o si considera que se trata de una emergencia.
- Evite el transporte público, los vehículos compartidos y los taxis.
- Manténgase separado de las demás personas y las mascotas de su casa
- En la medida de lo posible, permanezca en una misma habitación y alejado de otras personas y mascotas en su casa. También debería usar otro baño, si tiene uno disponible. Si necesita estar con otras personas o animales dentro o fuera de su casa, use una cubierta de tela para cara.
Vigile sus síntomas
- Los síntomas comunes del COVID-19 incluyen fiebre y tos. La dificultad para respirar es un síntoma más grave que significa que debe recibir atención médica.
- Siga las instrucciones de cuidado de su proveedor de atención médica y departamento de salud local. Las autoridades de salud locales le brindarán indicaciones sobre cómo verificar sus síntomas y notificar la información.
Fuente: https://espanol.cdc.gov/coronavirus/2019-ncov/if-you-are-sick/steps-when-sick.html